Text
Estados financieros
El equipo contable de la entidad pone a disposición y conocimiento de quien interese los estados financieros de la empresa.
Ver estados financieros 2018
Estados financieros
1 note
·
View note
Video
#14deMarzo Día de la prevención del riesgo cardiovascular. Te invitamos a asumir el #RetoDe60Minutos tres veces a la semana como mínimo, a realizar cualquier tipo de actividad física, a consumir alimentos y bebidas saludables para que tu salud cardiovascular esté en las mejores condiciones.
0 notes
Text
Factores de riesgo cardiometabólico en niños y adolescentes

Informe clínico sobre la visión general del síndrome metabólico en niños y adolescentes.
► INTRODUCCIÓN
El agrupamiento de factores de riesgo de enfermedad cardiovascular (ECV) ha sido bien reconocido desde hace décadas tanto en niños como en adultos, pero no fue hasta 1988, cuando Gerald Reaven describió una agrupación específica de riesgos cardiometabólicos como "síndrome X", que nació el concepto que evolucionó dentrodel "síndrome metabólico" (SMet). El Síndrome X de Reaven fue un marco de referencia explicativo para entender los múltiples efectos de la hiperinsulinemia y la resistencia a la insulina en la fisiología, no una categoría diagnóstica.1
La formulación del síndrome X describió los mecanismos subyacentes en la resistencia a la insulina y los efectos de la hiperinsulinemia en el metabolismo de la glucosa y los lípidos, la presión arterial y el riesgo de enfermedad coronaria.
Con el tiempo, los factores de riesgo asociados con el síndrome X crecieron para incluir otros factores, tales como obesidad central, microalbuminuria, anormalidades en la fibrinólisis, e inflamación.1,2 La difusión del concepto de síndrome X promulgó la idea de que la resistencia a la insulina causauna constelación de factores que aumentan el riesgo de diabetes y de ECV.
Después de la publicación del artículo de referencia de Reaven, la agrupación de los factores de riesgo de ECV se describió variadamente como síndrome de resistencia a la insulina, síndrome X, y síndrome dismetabólico. En 2001, el Panel de Tratamiento de Adultos III (PTA III) del Programa Nacional de Educación sobre el Colesterol (PNEC) acuñó el término "síndrome metabólico" para describir la presencia de 3 de cualquiera de 5 factores de riesgo particulares: hiperglucemia, hipertrigliceridemia, adiposidad central, hipertensión y bajo colesterol de lipoproteína de alta densidad (HDL-C).
La investigación sobre el SMet ha aumentado dramáticamente desde 2001, con más de 1000 artículos por año publicados sobre este tema desde 2006. El SMet ha sido asociado con diabetes y ECV en adultos. La resistencia a la insulina, la obesidad, el envejecimiento, la inflamación, los factores hormonales, el estilo de vida sedentario, la ingesta de azúcar en la dieta y los factores genéticos todos han estado implicados en lapatogénesis del SMet.1 - 6
A pesar de esta vasta literatura, el SMet sigue siendo un tema polémico en pediatría por varias razones. Primero, el SMet es difícil de definir enpoblaciones pediátricas. El SMet en adultos consiste en un subconjunto de al menos 3 de 5 factores de riesgo: aumento de la adiposidad, triglicéridos elevados, disminución de HDL-C, hipertensión e hiperglucemia. En adultos, el SMet (la presencia de 3 omás de estos riesgos) es predictivo de ECV y de diabetes mellitus tipo 2.3,7
En niños y adolescentes, sin embargo, se han propuesto muchas definiciones diferentes de SMet, y no existe un consenso claro sobre cuál usar.8,9 Además, debido a que la mayoría de los casos de SMet en la infancia y la adolescencia ocurren en individuos con obesidad, la utilidad del SMet como una construcción por encima y más allá de la obesidad ha sido cuestionada.8,10-12
Independientemente de la definición utilizada, no hay una forma uniforme de tratamiento del SMet una vez diagnosticado que no sea el control del peso. En su lugar, cada factor de riesgo debe ser tratado individualmente, lo que lleva a los pediatras a preguntarse si deberían (y cómo) definir el SMet en sus pacientes.
El propósito de este Informe Clínico es proporcionar una visión general del estado actual del campo en relación con el SMet en poblaciones pediátricas. Dado su reconocimiento, se utilizará la terminología SMet en este informe. Sin embargo,la relevancia clínica del SMet radica en su capacidad para ser utilizado como marco organizativo para la identificación de un grupo de factores de riesgo cardiometabólico. Se proporcionan recomendaciones para los pediatras sobre cómo abordar el concepto de SMet en niños y adolescentes.
► FISIOPATOLOGÍA
Una de las principales consecuencias de la resistencia a la insulina es la disfunción del tejido adiposo, o "adiposopatía"
Los orígenes fisiopatológicos del SMet están en la resistencia a la insulina, estado fisiológico asociado con la obesidad. La insulina se une a los receptoresen múltiples tejidos del cuerpo, incluyendo hígado, grasa, músculo y vasos sanguíneos, con una miríada de efectos. La insulina secretada por las células β del páncreas viaja al hígado a través del sistema porta, donde normalmente actúa para suprimir la producción de glucosa.
En el estado resistente a la insulina, la supresión de la producción de glucosa hepática está alterada, resultando en una homeostasis anormal de la glucosa. Sin embargo, incluso en un estado de resistencia a la insulina, no todos los efectos de la misma están alterados; hay una resistencia "selectiva" a la insulina.17 Por razones desconocidas, la acción insulínica estimulante de la lipogénesis hepática no se altera, causando la liberación de ácidos grasos libres y triglicéridos en la circulación.
Esto produce dislipidemia y deposición de tejido adiposo ectópico.6 El patrón de dislipidemia del SMet consiste en triglicéridos elevados, HDL-C bajo, colesterol de lipoproteína de baja densidad relativamente normal, y aumento de partículas de lipoproteína de baja densidad pequeñas y densas18, factores conocidos por ser aterogénicos y aumentar el riesgo cardiovascular.
Una de las principales consecuencias de la resistencia a la insulina es la disfunción del tejido adiposo, o "adiposopatía". A medida que se expande el tejido adiposo, las células se hipertrofian, y estas células adiposas hipertróficas son más resistentes a la acción de la insulina para suprimir la lipólisis. Estos adipocitos grandes también secretan grandes cantidades de proteína quimiotáctica de monocitos 1, que es una quimiocina proinflamatoria.19
Como se ha indicado anteriormente, la acción insulínica de estimulación de síntesis de ácidos grasos está preservada, promoviendo la expansión del tejido adiposo. El SMet se caracteriza por un aumento de la grasa visceral en comparación con la grasa subcutánea así como de la grasa ectópica depositada en localizaciones anormales, como el hígado.6
La distribución de la grasa ectópica resulta en liberación de adipocitoquinas, causando un estado de inflamación de bajo grado, con aumento de factores inflamatorios,como el inhibidor-1 del activador del plasminógeno, el factor de necrosis tumoral α, la interleuquina 6, y reactantes de fase aguda como la proteína C reactiva de alta sensibilidad y el fibrinógeno.20
El retículo endoplasmático actúa como un sensor de nutrientes. El exceso de energía o de nutrientes puede disparar un estrés en el retículo endoplasmático, resultando en la activación de vías inflamatorias, aumento de la producción de especies reactivas de oxígeno, y disfunción mitocondrial.21
Algunos destacan la importancia del estado inflamatorio, con la resistencia a la insulina siendo una consecuencia de la inflamación.20 Independientemente de cuál es la consecuencia o la causa, la resistencia a la insulina, la distribución ectópica de grasa, y la inflamación son componentes patológicos clave en el SMet.
► DEFINICIÓN DE SMet EN ADULTOS
Al menos 5 organizaciones de salud han creado criterios clínicos para definir ya sea el síndrome de resistencia a la insulina o el SMet en adultos: la Organización Mundial de la Salud (OMS)22, el Panel de Tratamiento de Adultos III (PTA III) del Programa Nacional de Educación sobre el Colesterol (PNEC)23, la Asociación Americana de Endocrinólogos/Colegio Americano de Endocrinología24, la Federación Internacional de Diabetes (FID)25, y la Asociación Americana de Cardiología (AAC) conjuntamente con el Instituto Nacional de Corazón, Pulmón y Sangre (INCPS) de los Institutos Nacionales de Salud.16
La comparación detallada de estas definiciones estuvo más allá del alcance de este informe. Las definiciones difieren significativamente, con la mayoría pero no todas requiriendo un número mínimo de factores de riesgo, algunos excluyendo a aquellos con un diagnóstico de diabetes mellitus tipo 2, y la mayoría difiriendo en los tipos, número requerido y
puntos de corte específicos para los criterios de los factores de riesgo. Como se señaló anteriormente, en 2001, el PNEC desarrolló por primera vez la definición de "3 de cualquiera de 5 criterios de riesgo". Los 5 factores de riesgo incluidos en la definición del PTA III del PNEC fueron (1) hiperglucemia, (2) hipertrigliceridemia, (3) HDL-C bajo, (4) hipertensión, y (5) aumento de la circunferencia de la cintura.
En el 2005, la AAC/INCPS modificó esta definición mediante la revisión del punto de corte hacia abajo de la glucosa y añadiendo la asignación para el tratamiento farmacológico de la dislipidemia y la alteración de la glucosa en ayunas. Ese mismo año, la FID presentó su definición "mundial" de SMet,25 bajando los puntos de corte de la circunferencia de la cintura para ciertos grupos raciales y étnicos y poniendo mayor énfasis sobre la obesidad abdominal haciendo de esto un criterio necesario para el diagnóstico de SMet.
Aunque las definiciones de la AAC/INCPS y la FID tienen muchas similitudes, hay diferencias importantes entre ellas con respecto a los puntos de cortede los distintos componentes. Las diferencias en estas definiciones tienen importantes implicaciones para la identificación de casos. Por ejemplo, un adulto con hiperglucemia, hipertrigliceridemia, y bajo HDL-C, pero con una circunferencia de la cintura normal tendría SMet según el PNEC pero no según la FID. En contraste, una persona con hiperinsulinemia, HDL-C bajo, y obesidad tendría SMet según los criterios de la OMS pero no según las directrices del PNEC porque la hiperinsulinemia no es un factor de riesgo utilizado por este último.
Estas diferencias entre las definiciones lleva a discordancias en la capacidad pronóstica y en la identificación del caso.3,26 Por ejemplo, en uno de los primeros artículos sobre SMet en adolescentes, Goodman y col27 hallaron una diferencia mayor de dos veces en la prevalencia de SMet definido por la OMS en comparación con el SMet definido por el PNEC en el Estudio del Distrito Escolar de Princeton.
► DEFINICIÓN DE SMet EN PEDIATRÍA
Las definiciones de SMet para niños y adolescentes han sido aún más variadas que las definiciones utilizadas para adultos. Los primeros investigadores abordaron el SMet en una población pediátrica centrada en adolescentes.13,14,27-29 Incluso los investigadores que utilizaron la misma base de datos (Encuesta Nacional de Examen de Salud y Nutrición III) tuvieron estimaciones de prevalencia divergentes, oscilando entre 4,2%13 y 9,2%,14 una diferencia de más del doble. Se han utilizado más de 40 definiciones pediátricas diferentes de SMet.30
En 2007, la FID reunió un grupo internacional de expertos ydesarrolló una definición de consenso.9 En ese informe, la FID recomendó que el SMet pediátrico se base en su definición de adultos, pero que sólo se aplique a niños mayores de 10 años y que, en aquellos entre 10 y 16 años de edad, el percentilo 90 para la circunferencia de la cintura o el punto de corte adulto (lo que sea inferior) definiera la obesidad abdominal. La FID estableció que para aquellos mayores de 16 años, deberían aplicarse los criterios de adultos.
Dos años después, la AAC publicó su declaración sobre SMet en niños y adolescentes8, enfatizando la necesidad de identificar los factores de riesgo cardiometabólico y señalando que sólo algunos de estos fueron hallados en los criterios utilizados para definir el SMet. La AAC no incluyó una definición de SMet para uso en poblaciones pediátricas e hizo particular hincapié en las limitaciones de adaptar las definiciones derivadas para adultos a las poblaciones pediátricas. Hasta la fecha, no hay un consenso claro sobre si el SMet debería definirse en poblaciones pediátricas y, si así fuera, qué definición debería ser utilizada.8,9
La controversia sobre la utilidad del SMet en pediatría va más allá de su definición. En la edad adulta, el SMet predice el riesgo de ECV y de diabetes mellitus tipo 2.2,31 Malik y col.7encontraron que en comparación con aquellos sin factores de riesgo para SMet, la razón de riesgo para la mortalidad por enfermedad coronaria fue de 2,87 para aquellos con SMet sin diabetes y de 5,02 para aquellos con SMet y diabetes. Dependiendo de la definición utilizada, Laaksonen y col.3 hallaron que el odds ratio (OR) para hombres con SMet que desarrollaron diabetes en el período de seguimiento de 4 años fue de 5 a 8,8.
atos de los Estudios de Prevalencia y Seguimiento de Princeton demostraron que el SMet pediátrico predijo el SMet adulto con un OR de 9,4 y la diabetes mellitus tipo 2 del adulto con un OR de 11,5; este estudio utilizó arbitrariamente 2 definiciones de SMet diferentes.32 Sin embargo, la utilidad del síndrome en adolescentes también ha sido cuestionada, dado que los estudios indican inestabilidad de la definición al pasar de la adolescencia a la edad adulta.10,33-35
Grandes proporciones de niños definidos como con SMet durante la infancia no cumplen los criterios diagnósticos en el seguimiento 3 a 6 años después.10,34 En múltiples estudios longitudinales observacionales, aunque la prevalencia a nivel poblacional ha aumentado, la variación intra-personal en presencia o ausencia del SMet ha sido grande, con muchos estudios mostrando un 50% o más de sujetos SMet positivos pasando a ser SMet negativos con el tiempo, ya sea en el seguimiento a corto plazo (~ 3 semanas)36 o a más largo plazo (9 años).35
La inestabilidad no se relacionó con el cambio en el estado del peso.35 Por lo tanto, el SMet es altamente inestable durante la infancia. Un niño puede cumplir los criterios en un punto de tiempo y noen otro momento;no está claro si esta variación representa una mejora o un deterioro del estado de salud.35
También existen diferencias étnicas o raciales en las tasas de obesidad y los componentes del SMet. Los niños hispanos y negros no hispanos demuestran tasas más altas de obesidad que los niños blancos no hispanos de todas las categorías de edad.37 Sin embargo, similar a los adultos, los jóvenes negros no hispanos demuestran menores tasas de dislipidemia,38 mayor resistencia a la insulina, y presión arterial más alta que los jóvenes blancos no hispanos e hispanos.8
No todos los niños con obesidad manifiestan desregulación metabólica como consecuencia de su obesidad.
Los niños hispanos tienen mayor dislipidemia (aumento del colesterol total, HDL-C bajo o no-HDL-C alto) en comparación con los niños negros no hispanos y blancos no hispanos.39Debido a las diferencias raciales y/o étnicas en la dislipidemia, ya pesar de la mayor prevalencia de obesidad y mayor riesgo de diabetes mellitus tipo 2, los jóvenes negros no hispanos tienen una menor prevalencia de SMet que los jóvenes blancos no hispanos o hispanos28, lo que puede llevar a una subestimación del riesgo cardiometabólico.40
Dada la ausencia de consenso sobre la definición del SMet, su naturaleza inestable, y la falta de claridad sobre el valor predictivo del SMet para la salud futura en poblaciones pediátricas, los pediatras están correctamente confundidos acerca de este síndrome. La alta prevalencia de la obesidad pediátrica y los recursos limitados para tratar el problema de la obesidad en pediatría revelan la necesidad de identificar un subgrupo de niños con obesidad o sobrepeso y con mayor riesgo de complicaciones cardiovasculares y metabólicas más allá de las complicaciones físicas de la obesidad.
A pesar de que la obesidad, en general, se asocia con aumento del estrés mecánico y posibles complicaciones ortopédicas, no todos los niños con obesidad manifiestan desregulación metabólica como consecuencia de su obesidad. La identificación de niños con múltiples trastornos metabólicos permite dirigir intervenciones focalizadas en aquellos con mayor riesgo de enfermedad cardiometabólica. Así, más que centrarse en la definición de Metz en la juventud, la Academia Americana de Pediatría (AAP) recomienda que los pediatras se centren en el concepto de agrupación de factores de riesgo cardiovascular y en el screening de factores de riesgo asociados.
Este concepto es especialmente importante porque el Estudio Bogalusa Heart demostró un desarrollo y una severidad sustancialmente mayores de las lesiones ateroscleróticas asociadas con un mayor agrupamiento de factores de riesgo de ECV aterosclerótica.41Además, la AAP recomienda que los pediatras no necesitan usar puntos de corte basados en definiciones del SMet.
La construcción del SMet identifica múltiples factores de riesgo que parecen agruparse y cuyos orígenes patológicos surgen de la resistencia a la insulina y la adiposopatía. Mucha de la discrepancia en las definiciones deriva de las diferencias en estos umbrales. Además, para muchos factores de riesgo, el riesgo es algo continuo. Las variables continuas pueden ser más confiables en la predicción del riesgo en adultos jóvenes desde la adolescencia temprana y podrían ayudar a determinar el riesgo futuro.42
Varios investigadores han utilizado el análisis de factores de los componentes del SMet para desarrollar una medida de puntuación de riesgo continua para identificar a los niños con mayor riesgo de desarrollar una enfermedad crónica relacionada con el SMet en la adultez.43,44 Aunque dicho trabajo actualmente no es clínicamente aplicable, con los avances en investigación y el desarrollo de directrices de puntuación de riesgo clínicamente aplicables, puede crearse un enfoque de puntaje de riesgo continuo para su uso en la práctica pediátrica general en el futuro.
Hasta el momento, sin embargo, la evaluación de los factores de riesgo y la identificación de jóvenes con condiciones de riesgo para SMet permiten a los profesionales destinar los escasos recursos hacia los niños con aumento del riesgo cardiometabólico, particularmente aquellos con múltiples anomalías de los componentes. Dicha detección y el tratamiento asociado (ver más abajo) son componentes importantes de la atención pediátrica preventiva.
► DETERMINANTES DE LA AGRUPACIÓN DE LOS FACTORES DE RIESGO METABÓLICO
Hay múltiples determinantes de los 5 factores de riesgo utilizados actualmente para definir el SMet en adolescentes o en adultos. Las influencias familiares incluyen factores genéticos y ambientales compartidos, que se combinan para hacer que la herencia de estos componentes individuales del SMet sea fuerte. Estudios en gemelos y familiares han revelado una importante agregación familiar de factores de riesgo de SMet.
El antecedente familiar de ECV aterosclerótica es un riesgo genético bien conocido para hiperlipidemia, hipertensión, e hiperglucemia.45 La obesidad, en el núcleo del SMet, es en sí misma altamente heredable a través de factores genéticos y ambientales compartidos. Si un padre es obeso, su hijo tiene el doble de probabilidades de ser obeso, y por el contrario, más de la mitad de los niños obesos tienen al menos un padre con obesidad.46
Varios factores de riesgo del SMet tienen origen en los períodos prenatal y postnatal temprano. La presencia de diabetes gestacional materna; el bajo peso al nacer, especialmente con un rápido crecimiento post-natal; las prácticas de alimentación infantil (restrictivas y bajo presión); y el rebote temprano de la adiposidad se asocian con el desarrollo de obesidad y otros componentes del SMet.8,9 A lo largo de la niñez y la adolescencia, los factores socioeconómicos y la obesidad parental también afectan el desarrollo de los 5 factores de riesgo componentes del SMet.8,9
Las conductas relacionadas con la salud también se asocian con el SMet y pueden predecir la presencia de factores de riesgo para el mismo, particularmente de obesidad, en la juventud. Conductas específicas incluyen la duración corta del sueño, el tiempo de pantalla excesivo, los factores dietéticos, la baja actividad física, y la exposición al humo del tabaco.47,48
Incluso después de controlar factores demográficos, el número de horas que un niño pasa cada día frente a una pantalla está directamente relacionado con el índice de masa corporal (IMC) y las calorías consumidas por día e inversamente relacionado con los minutos de actividad física.49
Las nuevas políticas de la AAP desalientan el uso de pantallas excepto para videoconferencias antes de los 18 a 24 meses de edad y recomiendan que los pediatras ayuden a las familias a desarrollar un plan de uso de medios familiares específico para cada niño que asegure que el tiempo de entretenimiento frente a una pantalla no desplace las conductas sanas, como un sueño adecuado o la actividad física.50,51 La actividad física es beneficiosa para el control del peso, y también se ha asociado negativamente con el SMet y con factores que se superponen con el SMet, independientemente del estado del peso.
La duración corta del sueño predice inversamente el riesgo cardiometabólico en adolescentes con obesidad, incluso cuando se controla por grado de obesidad y niveles de actividad física. Algunos estudios en adultos y niños han encontrado una relación en forma de U entre la duración del sueño y el riesgo cardiometabólico, siendo problemático el exceso o la falta de sueño.53-55 Aunque los mecanismos exactos permanecen desconocidos, factores relacionados con la inflamación, el estrés oxidativo y el nivel antioxidante se cree que median en la relación duración del sueño-salud cardiometabólica.57
Entre los múltiples factores dietéticos asociados con la obesidad, la falta de ingesta de granos enteros y fibras es la conducta más fuertemente correlacionada con el desarrollo de resistencia a la insulina incluso después de ajustar por el IMC. El alto consumo de frutas y vegetales, que contribuyen con la fibra dietética así como con micronutrientes, es conocido por reducir el riesgo de ECV aterosclerótica, punto final del SMet en la edad adulta.58
► COMORBILIDADES
Las comorbilidades del SMet, la resistencia a la insulina y la obesidad incluyen la enfermedad hepática grasa no alcohólica (EHGNA), el síndrome de ovario poliquístico (SOP), la apnea obstructiva del sueño (AOS), y los trastornos de salud mental. La EHGNA representa un espectro de daño al hígado, de la esteatosis a la fibrosis y cirrosis.
La EHGNA se define por una grasa hepática > 5% del peso del hígado (no causada por el consumo de alcohol) y está fuertemente asociada con la resistencia a la insulina.59 Aunque no existe un consenso sobre la frecuencia de las pruebas entre las organizaciones profesionales, las actuales recomendaciones de la AAP, publicadas en 2007, sugieren el screening bianual de la EHGNA mediante la medición de aspartato aminotransferasa y alanina aminotransferasa en niños con IMC igual o superior al percentilo 85.60
El riesgo de SOP se incrementa en las niñas con obesidad. El SOP se caracteriza por hiperandrogenismo (testosterona libre elevada), irregularidades menstruales y/o disfunción ovulatoria y ovarios poliquísticos. La obesidad y la resistencia a la insulina (con la hiperinsulinemia resultante) se asocian con el SOP, así como con mayor testosterona libre e hiperandrogenismo ovárico y suprarrenal.
El aumento de la frecuencia del pulso de la hormona luteinizante (LH) y el aumento de la relación entre la LH y la hormona folículo-estimulante (FSH) observados en el SOP (aunque no son parte de los criterios diagnósticos) resultan en un aumento de la secreción de andrógenos desde las células teca de los ovarios.61
La obesidad y la diabetes mellitus tipo 2 se han asociado con deterioro de la salud mental, incluyendo el aumento del riesgo de ansiedad y depresión.60,62,63 La enfermedad crónica es un factor estresante bien reconocido, y la obesidad se asocia con estigma social y discriminación. Por lo tanto, las guías de detección de obesidad y de diabetes a menudo recomiendan una evaluación de la salud mental, así como lo hace la recomendación actual de la AAP para los niños que tienen sobrepeso u obesidad.60
La AOS es una condición caracterizada por obstrucción completa o parcial de la vía aérea superior y se asocia con la obesidad. La AOS causa fragmentación del sueño, hipoxia intermitente, y aumento de la presión negativa de las vías respiratorias en la cavidad torácica.64 La obesidad aumenta el riesgo de AOS debido al aumento de los tejidos blandos en y alrededor de la vía aérea, así como disminución de los volúmenes pulmonares debido al aumento de la grasa abdominal.64
Curiosamente, la AOS se asocia independientemente con ECV, resistencia a la insulina, diabetes mellitus tipo 2, y disfunción endotelial, y está relacionada con la hipertensión. Además, los estudios han revelado que el tratamiento de la AOS mejora los múltiples componentes del SMet, como el control de la presión arterial, los lípidos y la glucosa.65,66Como en el SMet, las condiciones comórbidas mencionadas aquí comparten asociaciones con la resistencia a la insulina y la obesidad, que potencialmente juegan un papel en su patología también.
► CRIBADO
Dada la complejidad de la definición del SMet en la adolescencia, la comprensión evolutiva del SMet, y la falta de consenso en cuanto a su definición, no es de extrañar que no haya consenso en cuanto a si o cómo el SMet debe ser identificado en las poblaciones pediátricas, particularmente en
adolescentes. Sin embargo, existe un consenso entre la Asociación Americana de Diabetes y la AAC de que la prevención y el tratamiento de la obesidad en la infancia y la adolescencia debe ser el enfoque de primera línea para disminuir el riesgo cardiometabólico.67
Las directrices publicadas recomiendan que los profesionales de atención primaria realicen un screening de obesidad anual en todos los niños utilizando el IMC y que deriven a los niños con IMC igual o mayor al percentilo 95 a un programa integral de control de peso.66,68,69 En la práctica, a veces no es posible derivar a todos los niños a un programa integral. Los pediatras pueden desarrollar la experiencia y los recursos necesarios para manejar a estos pacientes, especialmente cuando no existe ningún programa integral en su zona de captación.
Además del screening de obesidad con el IMC, los niños deben ser examinados anualmente para descartar hipertensión en la atención primaria mediante métodos auscultatorios.69 El tamizaje de lípidos en ayunas o del no-HDL-C sin ayuno debe realizarse en todos los niños entre los 9 y 11 años de edad.69
Esto ayudará a identificar a los niños con formas genéticas de dislipidemia y también identificará a aquellos con altos niveles de triglicéridos y bajos niveles de HDL-C debido a problemas metabólicos. Aunque la resistencia a la insulina es la clave en la etiología del SMet, el grupo de Consenso de Resistencia a la Insulina no recomienda la evaluación de la resistencia a la insulina con la insulina en ayunas.70
La detección de la intolerancia a la glucosa y la diabetes mellitus tipo 2 es importante porque la hiperglucemia es uno de los factores de riesgo componentes del SMet. Los factores de riesgo para la diabetes mellitus tipo 2 incluyen sobrepeso u obesidad, pertenecer a grupos raciales y/o étnicos de alto riesgo, antecedentes familiares de diabetes mellitus tipo 2, signos físicos de resistencia a la insulina (acantosis nigricans), SOP, dislipidemia o hipertensión.
Los métodos de detección han incluido la tolerancia oral a la glucosa, la hemoglobina A1c, la glucosa en ayunas y las pruebas aleatorias de glucosa.67,71 Los autores de las guías sobre obesidad del comité de expertos recomendaron desde 2007 que los niños de 10 años o más (o púberes) con un IMC igual o superior al percentilo 85 y 2 factores de riesgo adicionales sean evaluados con una prueba de glucosa en ayunas cada 2 años.60
► TRATAMIENTO
La disminución de la obesidad también se traduce en un descenso de la resistencia a la insulina y de los marcadores de inflamación
El tratamiento del SMet implica tanto intervenciones conductuales como fármaco-terapéuticas dirigidas a reducir la obesidad, las anomalías de la glucosa, la hipertensión y la dislipidemia. Una vez identificados, los pediatras deben tratar estos factores de riesgo utilizando las mejores prácticas actuales (resumidas o referenciadas más adelante en este informe) para reducir el riesgo futuro de enfermedad cardiometabólica.
El tratamiento de la obesidad se basa en la modificación del estilo de vida, y se recomienda el tratamiento de la obesidad en la infancia y la adolescencia como enfoque de primera línea para reducir el riesgo cardiometabólico.60,67,69 La obesidad es un rasgo más estable que el SMet, más tendiente a estar presente en múltiples puntos en el tiempo, y más tendiente a persistir en la edad adulta.
Además, el tratamiento de la obesidad y el tratamiento de los componentes del SMet comparten elementos comunes, y las intervenciones que mejoran una condición es probable que mejoren la otra. Meta-análisis de estudios de intervención en el estilo de vida pediátrico han revelado que la modificación de la dieta y el aumento de la actividad física disminuyen el peso y también mejoran los factores de riesgo cardiometabólico como la dislipidemia y la hipertensión.68,72
La disminución de la obesidad también se traduce en un descenso de la resistencia a la insulina y de los marcadores de inflamación.73 Buena evidencia sugiere que los programas de pérdida de peso de moderada a alta intensidad combinados con asesoramiento conductual, dietas de equilibrio energético negativo y actividad física, pueden combatir la obesidad.68 Combinar la dieta y el ejercicio es más efectivo para disminuir el IMC que cualquier intervención aislada. Los investigadores no han encontrado pruebas para recomendar un plan dietético específico porque la
restricción apropiada de calorías es el problema principal. Las dietas con bajo contenido glucémico y las dietas bajas en carbohidratos pueden ser más eficaces que las dietas bajas en grasa para reducir el peso y mejorar el riesgo de ECV, al menos en el corto plazo. Los objetivos específicos de estilo de vida que tienen eficacia demostrada en la disminución del IMC incluyen la sustitución de bebidas azucaradas por agua, leche o bebidas endulzadas artificialmente74-77 y la reducción del tiempo frente a una televisión o pantalla.77-79 Es importante destacar que no es necesario lograr un IMC normal para disminuir el riesgo cardiometabólico. Los estudios han revelado que la pérdida de peso y la mejoría en el IMC en un 5% al 10% pueden tener beneficios metabólicos.80
Los mecanismos que explican la asociación entre la modificación del estilo de vida y los efectos en los componentes del SMet no se entienden completamente. Las intervenciones dietéticas con baja ingesta de azúcares simples pueden reducir el estímulo para la producción de insulina. La reducción del sustrato mitocondrial por restricción calórica, particularmente los sustratos lipogénicos,6 podría ser también efectiva. Además, el aumento de la ingesta de fibra dietética disminuye la carga glucémica al hígado.
El aumento de la actividad física mejora la eficacia mitocondrial, que es preventiva contra el SMet,6 y mejora la sensibilidad a la insulina. A medida que aumentan los niveles de actividad, las citoquinas inflamatorias y los marcadores de estrés oxidativo disminuyen, la sensibilidad a la insulina aumenta, la función endotelial mejora, y las concentraciones de HDL-C se elevan.
El tiempo transcurrido en actividad física moderada a vigorosa se asocia inversamente con un puntaje de riesgo continuo para SMet, y aquellos que pasaron al menos 88 minutos por día haciendo actividad física de moderada a vigorosa tuvieron menos probabilidades de tener SMet.82
Las opciones fármaco-terapéuticas para tratar la obesidad en los niños son limitadas.83Actualmente, sólo el orlistat tiene una indicación de la FDA para la pérdida de peso en adolescentes desde los 12 años de edad. El Orlistat, un inhibidor de la lipasa intestinal, resulta en una pérdida de peso media del 3% (en base al peso inicial) a los 6 meses.84,85
Los efectos adversos incluyen esteatorrea y flatulencias, por lo que es difícil de utilizar en la práctica. El seguro de cobertura del orlistat es variable.85 La cirugía bariátrica en adolescentes es efectiva86 y se reserva para los más gravemente afectados.
El tratamiento de los factores de riesgo componentes del SMet está bien descripto en varias directrices basadas en la evidencia. Los autores de las directrices del Panel de Expertos del INCPS, publicadas en 2011, proveen una guía basada en la evidencia para el tratamiento dietario y fármaco-terapéutico de la dislipidemia y la hipertensión en niños y adolescentes. El tipo de dislipidemia asociada con el SMet generalmente se trata sólo con intervención en el estilo de vida, no con agentes farmacológicos.69 El tratamiento de la resistencia a la insulina involucra solo una modificación del estilo de vida.
Anecdóticamente, algunos profesionales están utilizando la metformina para tratar a los niños y adolescentes que tienen resistencia a la insulina con concentraciones de glucosa normales. A pesar de que algunos estudios han revelado efectos beneficiosos de la metformina sobre el IMC y la evaluación del modelo homeostático de puntuación de resistencia a la insulina en adolescentes con resistencia a la insulina, estos ensayos fueron de sólo 6 meses de duración e involucraron a un pequeño número de sujetos.87
Por lo tanto, la metformina no se recomienda actualmente para el tratamiento de la resistencia a la insulina.70 No existe consenso en la comunidad de diabetes pediátrica en cómo tratar la pre-diabetes en niños, aparte del manejo del estilo de vida. Los niños con pre-diabetes o diabetes mellitus tipo 2 detectada durante el screening pueden ser derivados a un pediatra endocrinólogo para su manejo y/o monitorización.88 También es crítico buscar y tratar cualquier condición de comorbilidad como SOP o AOS, que a menudo comparten el nexo causal de la resistencia a la insulina con los factores de riesgo componentes del SMet.
► RESUMEN
El SMet evolucionó del concepto de síndrome X de Reaven, una herramienta utilizada para entender los muchos efectos de la resistencia a la insulina en la fisiología humana. En adultos, un diagnóstico de SMet se asocia con un aumento del riesgo de ECV y diabetes. En pediatría, siguen existiendo preguntas sin respuesta sobre la definición y la utilidad del diagnóstico del SMet. Por lo tanto:
1. Aunque los pediatras pueden utilizar al SMet como un marco de organización, el foco para el cribado clínico y el tratamiento debe ser estar puesto en los factores de riesgo cardiometabólico, muchos de los cuales se agrupan y se asocian con la obesidad
2. Los pediatras no deben centrar los niveles específicos de los factores de riesgo cardiometabólico en la multitud de definiciones de SMet porque el riesgo se encuentra en un continuo y en el contexto de todo el niño;
3. Siguiendo las recomendaciones vigentes para evaluar y tratar la obesidad, las alteraciones de la glucosa, la hipertensión, y la dislipidemia, los pediatras están abordando los principales factores de riesgo cardiometabólico asociados con el SMet en poblaciones pediátricas;
4. La identificación de los niños con múltiples factores de riesgo componentes permite a los pediatras aplicar esfuerzos intensivos de intervención para los niños y adolescentes con mayor necesidad de reducción del riesgo; y
5. El aumento de la conciencia de condiciones comórbidas tales como EHGNA, trastornos de salud mental, SOP y AOS permite a los pediatras abordar el problema y derivar a especialistas, según sea necesario.
Los esfuerzos continuos para prevenir y tratar la obesidad y sus anomalías metabólicas en niños y adolescentes y la atención vigilante para un diagnóstico precoz de la diabetes proveen al pediatra con la mayor cantidad de métodos basados en evidencia para abordar la agrupación de factores de riesgo cardiometabólico (SMet) en la adolescencia.
⇒ Comentario:
El Síndrome Metabólico se asocia con diabetes y ECV en adultos. La resistencia a la insulina, la obesidad, el envejecimiento, la inflamación, los factores hormonales, el estilo de vida sedentario, la ingesta de azúcar en la dieta y los factores genéticos todos están implicados en su patogénesis. Sin embargo, el SMet sigue siendo un tema polémico en pediatría, ya que es difícil de definir y aún no se ha alcanzado consenso sobre la utilidad de su definición en esta población particular.
En los niños y adolescentes el foco debe orientarse a identificar a aquellos con factores de riesgo cardiometabólico, que en general se asocian con la obesidad. El sistema de salud debe planear estrategias de detección y tratamiento de la obesidad, la hipertensión y la dislipemia, así como de condiciones de comorbilidad asociadas, e implementar políticas de prevención que fomenten hábitos de vida saludables para disminuir los factores de riesgo que puedan llevar a desarrollar un síndrome metabólico en la edad adulta.
Resumen y comentario objetivo: Dra. María Eugenia Noguerol
0 notes
Text
COMER FRUTA DE FORMA REGULAR TE AYUDARA A REDUCIR UN 40% EL RIESGO CARDIOVASCULAR
Según un estudio presentado la semana pasada en el Congreso de la Sociedad Europea de Cardiología (SEC), el consumo diario de fruta reduce el riesgo de enfermedad cardiovascular (ECV) hasta en un 40 por ciento. Los datos de los siete años de seguimiento de casi medio millón de personas en el 'China Kadoorie Biobank' encontraron que en comparación con las personas que nunca comieron fruta, los que sí la tomaron diariamente disminuyeron la probabilidad de sufrir cardiopatía isquémica o accidente cerebrovascular.
Los investigadores también encontraron que las personas que consumían más fruta a menudo tenían una presión sanguínea significativamente más baja. De hecho, el consumo diario de frutas se asoció con una presión sistólica/diastólica de 3,4/4,1 mmHg más baja en comparación con quienes no la toman nunca.
En un análisis separado, los expertos examinaron la asociación del consumo de la fruta con la mortalidad total y la mortalidad cardiovascular en más de 61.000 pacientes del 'China Kadoorie Biobank' que tenían ECV o hipertensión al comienzo del estudio. Observaron que, en comparación con los que nunca comían fruta, los consumidores diarios redujeron su riesgo general de fallecimiento en un 32%, sus probabilidades de morir por cardiopatía isquémica en un 27% y por accidente cerebrovascular, en un 40%.
La experta que presentó los resultados de la investigación, la doctora Du Huaidong, de la Universidad de Oxford (Reino Unido), considera que “mejorar la dieta y el estilo de vida es fundamental para rebajar el riesgo de enfermedad cardiovascular en la población general”.
0 notes
Photo

OJO CON LO QUE COMES
Según un estudio del Unilever Food Solutions, nuestro consumo calorico debe ser entre 1.600 y 2.000 calorías, durante el día, dependiendo de nuestra estatura y edad. Una bandeja paisa, es como consumir 10 harinas, 4 carnes y 16 grasas.
Consumes: fríjoles, el chicharrón, chorizo, arepa, huevo entero, aguacate, arroz, y la mazamorra (maíz con leche y panela molida)
0 notes
Photo

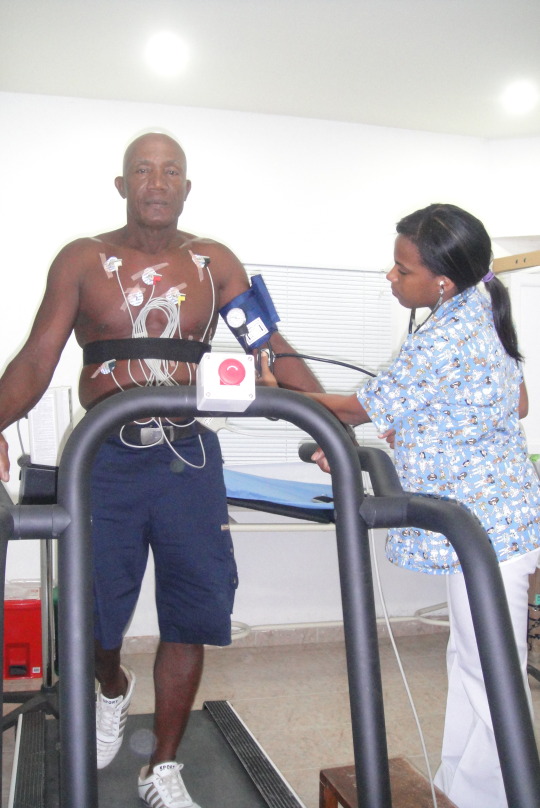
EN CARDIODIAGNOSTICO CONTAMOS CON EQUIPOS DE ALTA TECNOLOGIA PARA EL DIAGNOSTICO NO INVASIVO DE LAS PATOLOGIAS CARDIOVASCULARES
0 notes
Quote
DIOS concedeme la SERENIDAD para aceptar las cosas que puedo cambiar, VALOR para cambiar aquellas que puedo, y SABIDURIA para reconocer la diferencia"
1 note
·
View note
Text
sabes cuales son las señales de aviso de ataque al corazon?
La enfermedad del corazón es la causa No. 1 de muerte en el país. Aproximadamente la mitad de las muertes por enfermedades vasculares y del corazón son causadas por enfermedades coronarias, incluyendo el ataque al corazón.
Aproximadamente 286,000 personas mueren cada año a causa de enfermedades coronarias. Pero muchas de esas muertes se podrían evitar, ¡actuando rápido!
Algunos ataques al corazón son repentinos e intensos. Pero la mayoría comienza lentamente, con dolor o malestar leves. Estas son algunas de las señales que pueden indicar que se está en presencia de un ataque al corazón:
Molestia en el pecho. La mayoría de los ataques al corazón se presentan con una molestia en el centro del pecho que dura más de algunos minutos o que desaparece y reaparece. Puede sentirse como una presión incómoda, opresión, llenura o dolor.
Molestia en otras zonas de la parte superior del cuerpo. Los síntomas pueden incluir dolor o malestar en un brazo o en ambos, en la espalda, el cuello, la mandíbula o el estómago.
Falta de aire. Puede ocurrir con o sin malestar en el pecho.
Otras señales: podría comenzar a sentir sudor frío, náuseas o mareo.
Al igual que en los hombres, el síntoma más común de ataque al corazón en las mujeres es el dolor o la molestia en el pecho. Sin embargo, las mujeres son algo más propensas que los hombres a experimentar algunos de los otros síntomas comunes, sobre todo falta de aire, náuseas y vómitos, y dolor en la espalda o la mandíbula.
¿Qué debo hacer si sospecho que tengo un ataque al corazón?
No espere más de cinco minutos antes de pedir ayuda.
Llame al 9-1-1 o a los servicios médicos de emergencia (EMS)
como el departamento de bomberos o la ambulancia.
¿Qué más puedo hacer?
Si usted está bien capacitado y es necesario, puede brindar RCP (respiración de rescate y compresiones torácicas) a la víctima hasta que llegue la asistencia.
Antes de que ocurra una emergencia, es una buena idea conocer qué hospitales en su área tienen cuidados coronarios de emergencia las 24 horas. Además, para precaver, tenga una lista de números de emergencia al lado de su teléfono y lleve una consigo en todo momento. Tome estas medidas AHORA:
¿Por qué las personas no actúan con suficiente rapidez?
Muchas personas que tienen un ataque al corazón esperan más de dos horas antes de pedir ayuda. Algunas personas se sentirían avergonzadas de dar una "falsa alarma". Otros tienen tanto miedo de sufrir un ataque al corazón que se dicen a sí mismos que no lo están teniendo. Estos sentimientos son fáciles de entender, pero también son muy peligrosos.
Si usted o alguien cerca suyo muestra señales de ataque al corazón, ¡llame al 9-1-1 y pida ayuda enseguida!
¿Qué puedo hacer para evitar un ataque al corazón?
No fume y evite ser fumador pasivo.
Si tiene presión arterial alta, contrólela.
Ingiera alimentos bajos en grasas saturadas, grasas trans, colesterol y sal.
Sea físicamente activo.
Mantenga el peso bajo control.
Realice chequeos médicos en forma regular.
Tome sus medicamentos como se le haya recetado.
Controle el azúcar en la sangre si tiene diabetes.
0 notes
Text
SABES QUE ES LA ANGINA DE PECHO ?
La angina de pecho es un dolor o molestia en el pecho que ocurre cuando al corazón no llega la cantidad de sangre y oxígeno que necesita. En la angina de pecho, por un corto periodo, la necesidad de un aumento en el flujo sanguíneo no se satisface. Cuando se detiene la mayor demanda de sangre, los síntomas de la angina de pecho también desaparecen .
La angina de pecho y el ataque al corazón tienen el mismo origen: la aterosclerosis Esto se ocasiona por la acumulación de sustancias grasas (placa) en las arterias coronarias. Si una o más arterias están parcialmente obstruidas, el flujo de sangre no será suficiente y sentirá dolor o malestar en el pecho.
Si bien el dolor de la angina de pecho puede ser esporádico, es una señal de enfermedad del corazón y puede tratarse. Se puede reducir la angina de pecho mediante cambios en el estilo de vida, medicamentos, procedimientos médicos y cirugía.
¿Cómo se siente la angina de pecho?
La angina de pecho dura solo unos minutos. El malestar ocasionado por la angina de pecho se siente, por lo general, en el centro del pecho, detrás del esternón.
Así es como las personas dicen que se siente:
El pecho se siente apretado o pesado.
Siente falta de aire (o dificultad para respirar).
Presión, opresión o ardor en el pecho.
El malestar se puede extender a los brazos, la espalda, el cuello, la mandíbula o el estómago.
Entumecimiento u hormigueo en los hombros, los brazos o las muñecas.
Malestar estomacal.
¿En qué momento puedo sufrir una angina de pecho?
Usted puede padecer de angina de pecho mientras...
Sube escaleras o lleva las bolsas de las compras
Se siente enojado o molesto
Trabaja en climas muy cálidos o fríos
Come mucho de una sola vez
Tiene relaciones sexuales
Tiene estrés emocional
Hace ejercicio
¿Qué pruebas de diagnóstico puedo hacerme?
Análisis de sangre
Electrocardiograma (EKG o ECG)
Prueba de esfuerzo
Cateterización cardiaca
Angiograma coronario
¿Cómo se trata la angina de pecho?
Su doctor puede darle nitroglicerina, un medicamento para aliviar el malestar. Es un medicamento que alivia o previene el dolor en el pecho causado por la angina de pecho.
Nitroglicerina:
Viene en pequeñas tabletas que se colocan debajo de la lengua.
Está disponible en aerosol, cápsulas, parches para la piel y ungüentos.
Es económico y actúa rápidamente.
Si está tomando nitroglicerina:
Siempre lleve consigo un suministro fresco y sellado.
Siempre conserve las tabletas en su botella original. La exposición al calor, la luz y el aire pueden quitarles eficacia.
Solicítele a su médico que vuelva a hacer su receta cada seis meses. Las tabletas antiguas pueden perder su eficacia.
¿Qué puedo hacer en cuanto a la angina de pecho?
Puede cambiar su forma de vida y así disminuir las posibilidades de tener ataques de angina de pecho. Algunos simples pasos lo pueden ayudar a sentirse más cómodo cada día:
Visite a su médico si siente dolores y/o cree que puede tener angina de pecho.
Deje de fumar y evite ser fumador pasivo.
Consuma alimentos sanos con bajo contenido de grasas saturadas, grasas trans, colesterol y sal.
Controle la presión arterial alta y los niveles de colesterol en la sangre.
Evite temperaturas extremas.
Evite hacer actividades extenuantes.
Aprenda a relajarse y a controlar su estrés.
Comuníquese con su médico si su angina de pecho cambia. Por ejemplo, si tiene angina de pecho mientras descansa o si ésta empeora.
0 notes
Photo


BUSCAS TUS MEDICAMENTOS ESPECIALIZADOS?...... ENCUENTRALOS EN CARDIOFARMA. LA MAS GRANDE COMPLETA Y ESPECIALIZADA FARMACIA DEL CHOCO. CARRERA 5 # 30-27 BARRIO CRISTO REY ,QUIBDO - CHOCO. TEL. 6719999
0 notes
Link
Es habitual sentirse mareada o aturdida de vez en cuando durante el embarazo. Los mareos suelen ser más frecuentes al inicio del embarazo y después, a medida que el organismo se adapta a la gestación, suelen mejorar.
0 notes
Link
Durante el embarazo el volumen sanguíneo del organismo aumenta para satisfacer las necesidades de crecimiento y nutrición del bebé lo que puede traducirse en palpitaciones y taquicardia.
0 notes
Photo
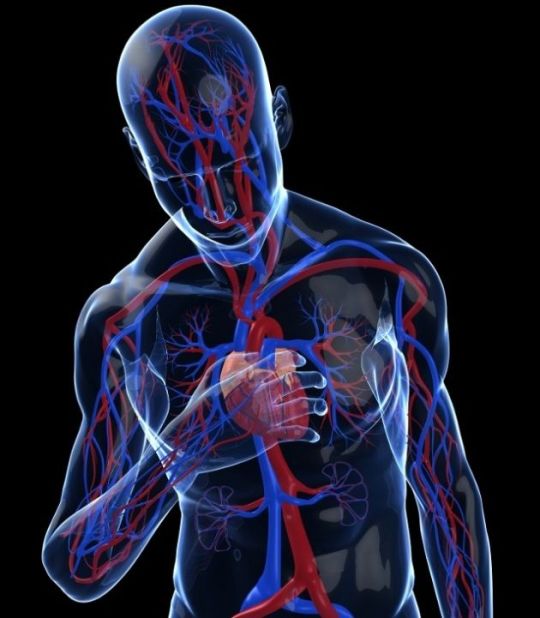
¿Alguna vez tuviste taquicardia? Es muy probable que así sea. A grandes rasgos la taquicardia se trata de una aceleración que incrementa la frecuencia cardíaca. El ritmo cardíaco es más veloz que el normal poniendo al corazón a trabajar de forma más intensa y en ciertos casos, puede ser muy peligroso.
2 notes
·
View notes
Text
consejos para un corazon sano
Si quieres que tu corazon continue sano: Evita el cigarrillo, controla tu peso,come trutas y verduras, elimina grasas y frituras, consume frutos secos y haz deporte de manera periodica minimo 30 minutos al dia o 150 a la semana.
0 notes
Text
CARDIOFARMA

Buenos días,
Le informamos a todos los pacientes y a la comunidad en general, que su clínica diagnostica CARDIODIAGNOSTICO DEL CHOCÓ SAS, abrió desde el pasado 12 de Julio la primera FARMACIA ESPECIALIZADA “CARDIOFARMA”. Podrá encontrar todo lo relación con medicamentos especiales, de calidad y buen precio al servicio de toda la comunidad.
Estamos ubicados en la Cra. 5ta entre calle 30 y 31. Barrio Cesar Conto. Ofrecemos servicio a domicilio 319 210 97 82 y 671 99 99.
OFRECEMOS:
Dispositivos médicos
Medicamentos alto costo
Línea de Bebé
Línea Nutricional (Multivitamínicos)
Línea de Belleza
Medicamentos de cardiología
¡Su salud en las mejores manos!
0 notes

